Стационар: ул. Фортунатовская дом 1, корп.10
Остеохондральные повреждения голеностопного сустава
Голеностопный сустав – это наиболее конгруэнтный сустав нижней конечности, а хрящевой покров образующих его костей отличается наименьшей толщиной.
- пациент с повреждениями хряща обычно испытывает болевые ощущения в глубине голеностопного сустава во время или после физической нагрузки;
- причиной болевого синдрома является повторяющееся увеличение давления внутри голеностопа во время ходьбы, которое приводит к раздражению болевых рецепторов кости на дне дефекта хряща;
- для диагностики повреждений хряща и предоперационного планирования предпочтительно использование КТ;
- выбор метода лечения при остеохондральных повреждениях зависит от продолжительности заболевания и размеров дефекта;
- первоочередным методом лечения является иссечение, дебридмент и стимуляция костного мозга, что позволяет добиться хороших/отличных результатов в 90% случаев.
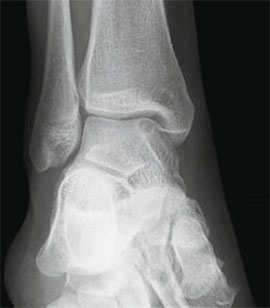
Частота (остео) хондральных дефектов блока таранной кости у пациентов со свежими повреждениями голеностопного сустава составляет 7-9%. Эти остеохондральные дефекты становятся причиной длительно сохраняющегося отека, ограничения объема движений и боли при нагрузке. Дефект может быть виден на рентгенограммах, однако чаще они оказываются неинформативными. Травматические остеохондральные повреждения отличаются низкой способность к регенерации поэтому требуют специального хирургического лечения.
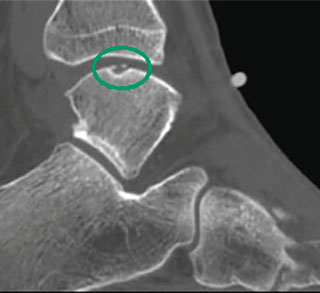

Выделяют также дефекты хряща в голеностопном суставе, причины которого напрямую не связаны с травмой. Здесь могут иметь значение нарушение кровобращения в кости, некроз и, возможно, генетические факторы. Большинство из них долго протекают бессимптомно. Однако в дальнейшем они могут проявится болью и отеком, например, после эпизода травмы.
Остеохондральные дефекты обычно локализуются в области передней части блока таранной кости. При остеохондральных дефектах часто образуются свободные тела в голеностопном суставе.
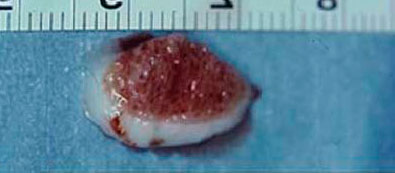
Повторяющиеся перегрузки поврежденного суставного хряща могут вести к дальнейшей локальной гибели хрящевых клеток.
Голеностопный сустав – это наиболее конгруэнтный сустав нижней конечности, а хрящевой покров образующих его костей отличается наименьшей толщиной.
Средняя толщина хрящевого покрова блока таранной кости у человека составляет 1,5 мм.
Толщина суставного хряща коленного сустава, согласно исследованиям составляет 2,2 мм (1,7-2,6 мм), а средняя толщина суставного хряща тазобедренного сустава – 1,8 мм.
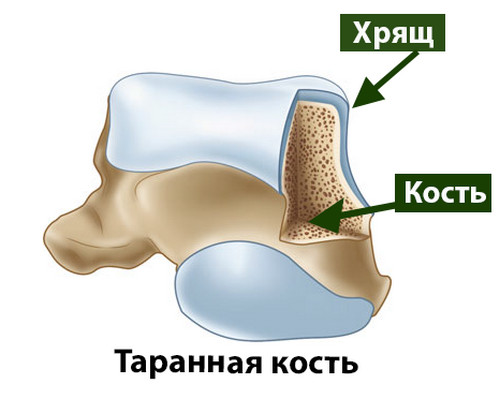
Хрящ образован клетками (хондроцитами), коллагеновыми волокнами (образуют аркадные структуры) и водой. На водный компонент суставного хряща человека приходится примерно 80% его массы. Благодаря своему строению суставной хрящ очень гладкий, это облегчает движения костей друг относительно друга в суставе.
Предполагается, что в формировании болевого синдрома при остеохондральных дефектах голеностопного сустава участвуют несколько механизмов. При увеличение давления в полости голеностопного сустава и внутри таранной кости формируется костная боль, а при воспалении — синовиальная боль.
Под синовиальной болью подразумевается боль от воспаленной и утолщенной синовиальной выстилки стенок сустава.
Также установлено, что надкостница и костный мозг таранной кости являются хорошо иннервируемыми тканями. Увеличение давления внутри голеностопного сустава является мощным раздражителем нервных окончаний костного мозга. Вот почему пациенты с поврежденным хрящом таранной кости периодически испытывают значительные костные боли.
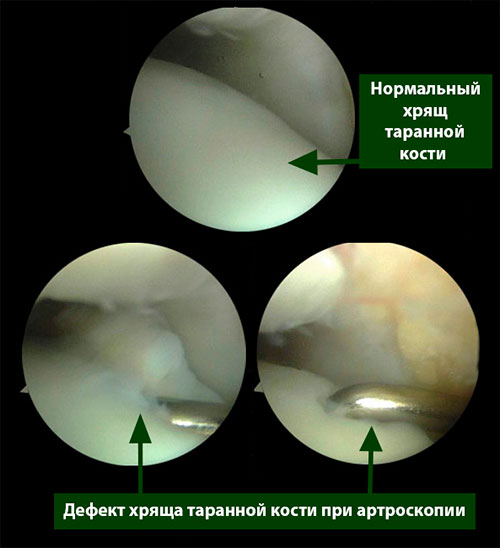
Пациенты обычно испытывают боль в глубине голеностопного сустава во время или после физической активности. У некоторых пациентов отмечается небольшое ограничение объема движений в голеностопе и его припухлость.
Рентгенография
Рутинное рентгенологическое исследование включает рентгенографию обоих голеностопных суставов в прямой и боковой проекциях. На рентгенограммах можно увидеть отслоенный костный фрагмент. Изначально, на начальных стадиях болезни, площадь повреждения может быть очень мала, в связи с чем она не будет видна на рентгенограммах. Иногда изменения становятся видны только при рентгенологическом исследовании в динамике.
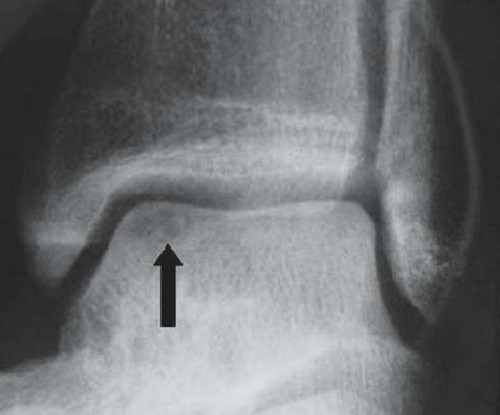
КТ и МРТ
Для предоперационного планирования, однако, предпочтительно использование компьютерной томографии (КТ). КТ включает исследование с шагом 0,5 мм и ЗD реконструкцией поврежденного сустава. МРТ полезно для диагностики сопутствующих повреждений мягких тканей (мышц, связок и сухожилий).
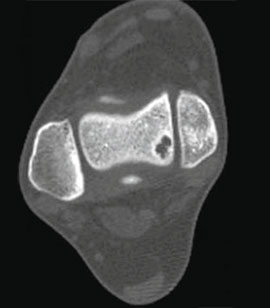
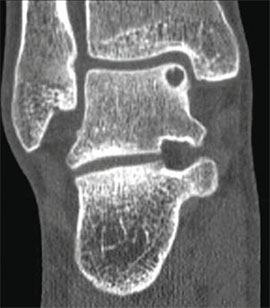
I стадия: небольшой компрессионный перелом.
II стадия: неполный отрыв фрагмента.
III стадия: полный отрыв фрагмента с его смещением.
IV стадия: смещенный фрагмент.
Бессимптомно существующие или минимально проявляющие себя повреждения лечатся консервативно: покой, лед, временное ограничение нагрузки и, при ощущениях нестабильности в суставе, ортезирование.
Мы используем несколько хирургических методик лечения остеохондральных повреждений голеностопного сустава. Все они чаще всего основываются на одном из следующих принципов:
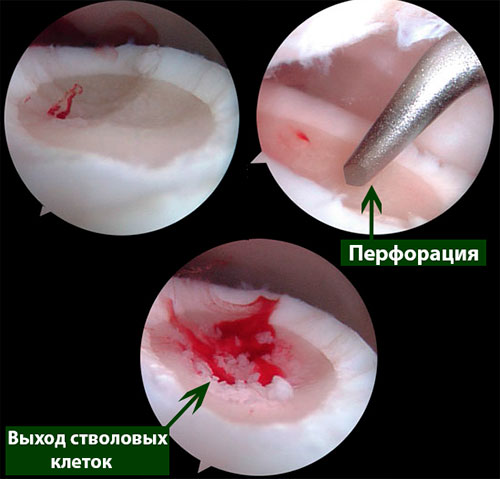
- дебридмент и стимуляция костного мозга (микрофрактуринг, абразивная хондропластика, перфорация); При этом за счет выхода стволовых клеток из костно-мозгового канала в область дефекта нарастает новый суставной хрящ.
- фиксация оторванного фрагмента хряща обратно к блоку таранной кости, если он большого размера;
- стимуляция формирования суставного хряща путем имплантации аутологичных хондроцитов;
- перемещение хряща из коленного сустава (мозаичная хондропластика) или замещение дефекта искусственным хрящом.
Выбор метода лечения остеохондральных повреждений таранной кости зависит от продолжительности жалоб пациента, размеров дефекта и от того, с каким дефектом, первичным или вторичным, мы имеем дело.
По нашему опыту первичный и наиболее оптимальный метод лечения повреждений хряща голеностопа является артроскопический дебридмент и стимуляция костного мозга. Такая тактика лечения в 87% случаев позволяют добиться хороших и отличных результатов.
В острых ситуациях (от травмы прошло до 4 недель) при размерах фрагмента 18 мм и более предпочтительна фиксация его на место с использованием специальных винтов. В подростковом возрасте всегда следует отдавать предпочтение фиксации отколовшегося фрагмента даже при размерах дефект менее 18 мм. При крупных кистозных дефектах таранной кости может быть показано заполнение дефекта костным материалом.
В большинстве первичных случаях весь необходимый объем вмешательства может быть выполнен артроскопически.
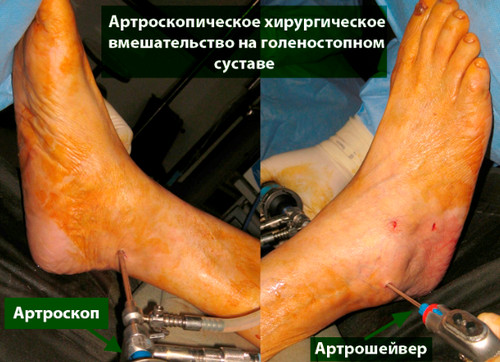
При неэффективности первичного вмешательства может быть показана мозаичная хондропластика или замещение дефекта искусственным хрящом. Эти операции обычно выполняются открыто.
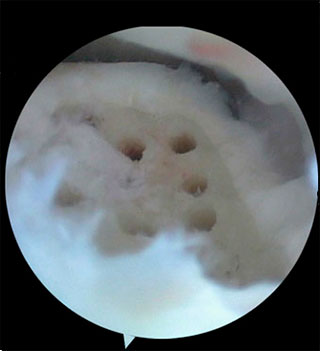
Методика заключается в удалении всех отколовшихся фрагментов хряща и подлежащей некротизированной (умершей) кости. Если в кости под хрящом имеются кисты, они вскрываются и специальным образом обрабатываются. Затем особым интструментом выполняется микро перфорация кости. Это приводит к высвобождению факторов роста, которые заполняют дефект хряща таранной кости.
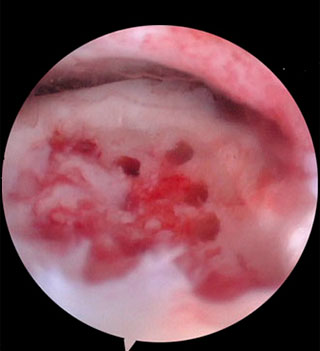
Происходит стимуляция образования новых сосудов, в остеохондральный дефект выходят стволовые клетки костного мозга таранной кости, и он в последующем заполняется хрящом.
Во время операции снижается внутрисуставное давление на хрящ, что приводит к блокированию стимуляции нервных окончаний и уменьшению выраженности болевых ощущений у пациента.
Хорошие и отличные результаты отмечены у 86% пациентов.
Реабилитация после артроскопического дебридмента
После артроскопического дебридмента и перфорации пациентам рекомендуют активное сгибание стопы в голеностопном суставе. В течение ближайших 5-6 недель после операции допускается лишь дозированная нагрузка на стопу. Полная нагрузка разрешается через 6 недель. Бег по ровной поверхности возможен через 12 недель после операции. Возвращение к полноценной активности и занятиям спортом обычно происходит через 4-6 месяцев после операции.
При размерах фрагмента 18 мм и более предпочтительным методом является его фиксация одним или двумя 2,0 мм винтами.
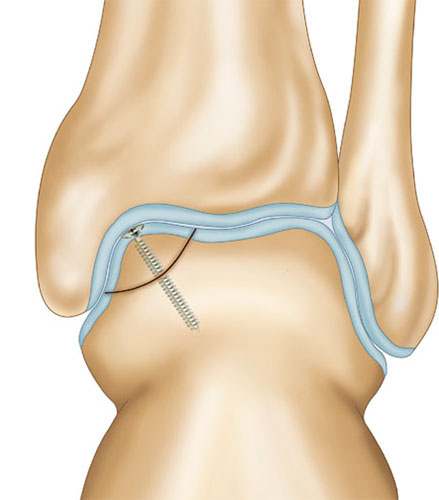
У подростков при (достаточно длительном) неэффективном консервативном лечении также следует отдавать предпочтение рефиксации отколовшегося куска таранной кости. Считается, что наличие крупного остеохондрального дефекта отрицательным образом сказывается на здоровье сустава.
Для того, чтобы оценить точные размеры и локализацию дефекта, обязательно проведение спиральной КТ.
Во время операции выполняется микроперфорация некротизированного (умерешего) участка таранной кости. После репозиции, фрагмент фиксируется 2-мя стягивающими винтами.
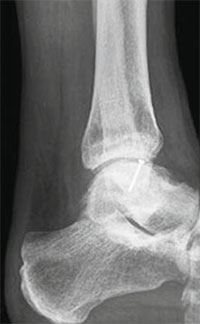
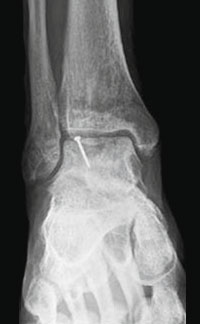
В качестве альтернативы металлическим винтам можно использовать биодеградируемые пины или якори.
Размеры дефекта таранной кости оценивают по результатам рентгенологического и КТ-исследования.
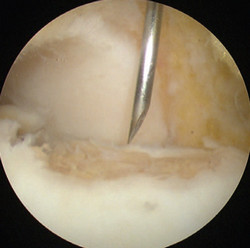
Перед операцией пациента информируют о возможных вариантах лечения и их результатах. Пациентам старше 55 лет предлагать мозаичную остеохондропластику следует с большой осторожностью, то же касается пациентов с многократными ранее перенесенными вмешательствами на голеностопном суставе и пациентов с признаками артроза и истончения суставного хряща.
Мозаичная хондропластика выполняется артроскопически или открыто, через небольшой кожный разрез в области голеностопного сустава. Если требуется небольшой трансплантат для заполнения дефекта хряща, то его забирают из переднего не нагружаемого отдела блока таранной кости. Однако чаще, костно-хрящевой цилиндр (трансплантат) берут из не нагружаемой зоны мыщелка бедра коленного сустава. При этом забор костно-хрящевого столбика из коленного сустава производится с применением артроскопической технологии через проколы кожи.

Операция выполняется под общей или спинальной анестезией. Выполняется стандартная артроскопическая ревизия голеностопного сустава, оцениваются размеры и локализация дефекта. Идеальным кандидатом на мозаичную остеохондропластику является пациент с дефектом хряща таранной кости диаметром более 10 мм. Важным является сохранение целостности остальных участков суставных поверхностей большеберцовой и таранной костей.
Противопоказанием к операции является дегенеративное, артрозное поражение голеностопного сустава.
Современный инструментарий для мозаичной остеохондропластики включает инструменты для точного определения диаметра и глубины требуемых трансплантатов.

Основным в операции является необходимость точно отмоделировать трансплантаты для максимального соответствия контуру суставной поверхности голеностопного сустава. От этого очень сильно зависит исход лечения.
В ходе операции производят освежевание с помощью острого бора основания дефекта хряща таранной кости до появления кровоточащей поверхности
По завершении подготовки ложа таранной кости, хирург перемещает астроскоп в коленный сустав, где выполняется забор остеохондральных трансплантатов из мыщелков бедра.
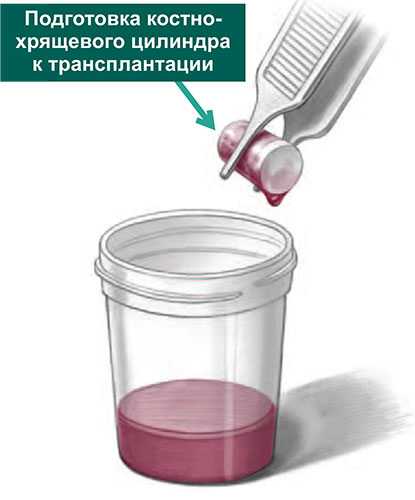
Трансплантаты забираются с помощью трубчатых полых сверил, которые обеспечивают забор трансплантата точного диаметра и длины.

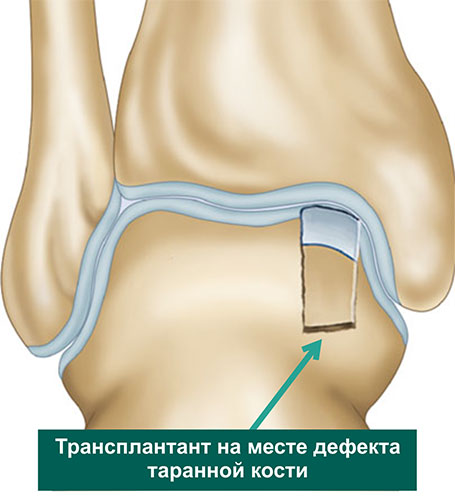
Далее переходят обратно на голеностопный суставе, где в области дефекта хряща таранной кости, специальными сверлами формируется костный каналы соответствующий трансплантатам из коленного сустава по длине и диаметру. В завершении трансплантаты взятые из коленного сустава впрессовывается в сформированный в таранной кости каналы и моделируется по уровню суставной площадки.
Реабилитация
Пациентам, рекомендуется исключить нагрузку на ногу на срок 3 недели. По истечении этого периода еще в течение 3 недель рекомендуется дозированная нагрузка, не превышающая 30 кг и способствующая дальнейшей интеграции остеохондральных трансплантатов в таранную кость. Использование ортопедической обуви поможет избежать дискомфортных ощущений. Рекомендуются упражнения, направленные на восстановление полного объема движений в суставе. Ходьбе без вспомогательных средств опоры разрешается через 6 недель после операции. Вернуться к занятиям спортом можно примерно через 6 месяцев в зависимости от состояния конечности.

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве
